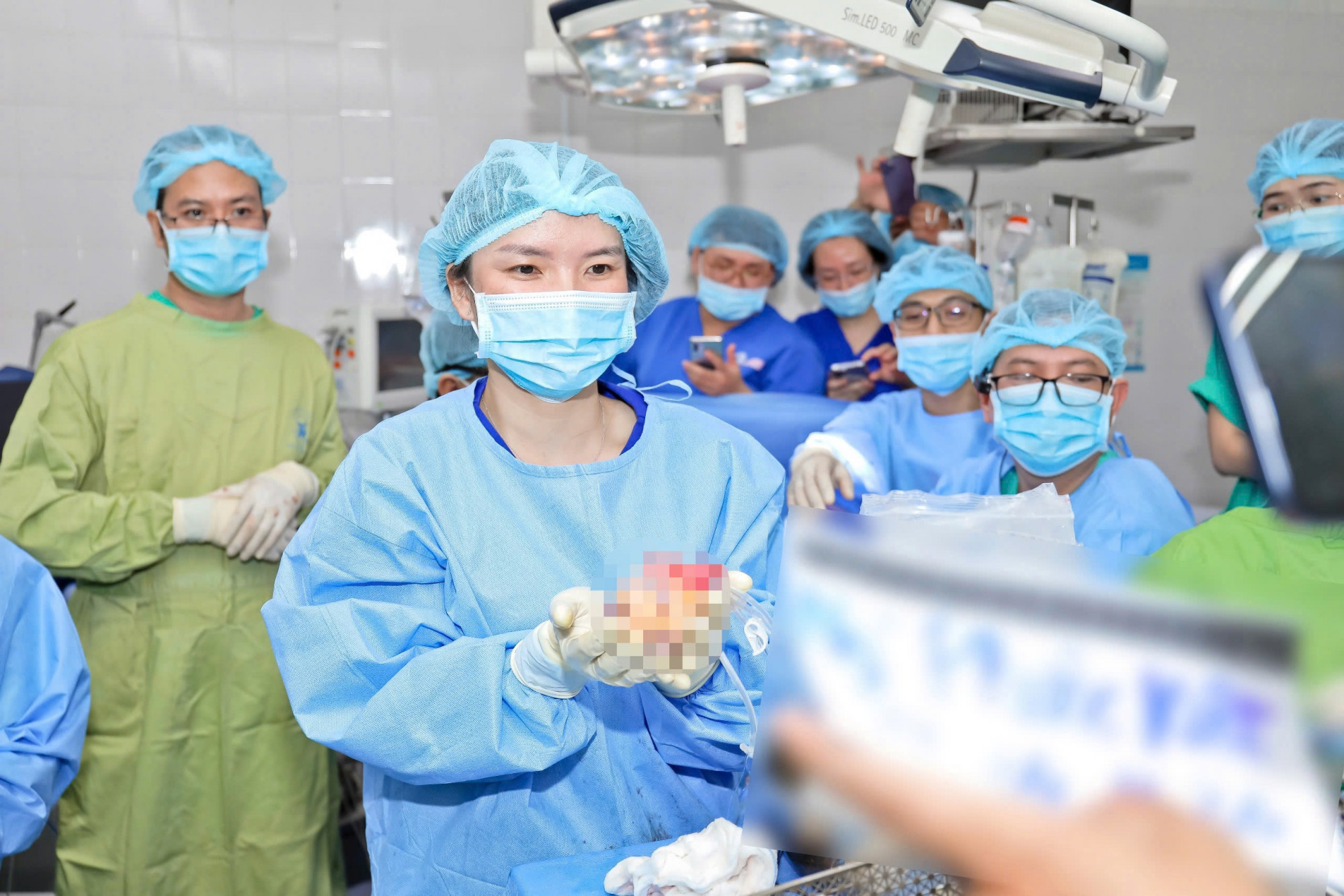
 |
| Quả tim của thanh niên 18 tuổi đã được ghép thành công cho bệnh nhân suy tim ở TP Hà Nội - Ảnh do bệnh viện cung cấp |
Những cuộc hồi sinh kỳ diệu
Đêm 12/12, Bệnh viện Đa khoa tỉnh Phú Thọ đã phẫu thuật lấy tạng của một thanh niên 18 tuổi để cứu sống 6 bệnh nhân. Trong đó, 1 quả thận được ghép ngay cho bệnh nhân ở Bệnh viện Đa khoa tỉnh Phú Thọ, quả thận còn lại cùng tim, gan và giác mạc được chuyển đến ghép cho những bệnh nhân đang chờ tại Bệnh viện Việt Đức và Bệnh viện Mắt Trung ương. Các ca ghép mô, tạng này đều thuận lợi, các bệnh nhân được ghép đều có tiên lượng tốt.
Được biết, thanh niên trên bị chết não do tai nạn giao thông và gia đình đã đồng ý hiến mô, tạng cho bệnh viện để cứu người. Đây là trường hợp hiến tạng thứ ba cho Bệnh viện Đa khoa tỉnh Phú Thọ. Từ 3 người chết não hiến tạng này, đã có 12 cuộc đời được hồi sinh, trong đó có 2 người được ghép tim, 6 người được ghép thận, 2 người được ghép gan và 2 người được ghép giác mạc.
Trước đó, ngày 17/11, một nam thanh niên 18 tuổi quê ở tỉnh An Giang bị tai nạn giao thông, chết não cũng được gia đình đồng ý hiến tạng cho Bệnh viện Thống Nhất (TPHCM), giúp hồi sinh 7 cuộc đời khác.
Ngày 24/11, Bệnh viện Thống Nhất đã phối hợp một số bệnh viện khác phẫu thuật lấy 7 đơn vị tạng từ thanh niên này, chuyển đến các bệnh viện để ghép cho người nhận, gồm 2 quả thận được ghép cho 2 bệnh nhân hiểm nghèo ở Bệnh viện Thống Nhất, 1 quả tim và 1 phần gan được ghép cho 2 bệnh nhân ở Bệnh viện Việt Đức, 1 phần gan được ghép cho bệnh nhi 3 tuổi ở Bệnh viện Đại học y dược TPHCM, 2 giác mạc được ghép cho 2 bệnh nhân ở Bệnh viện Trung ương Huế.
Hơn 30 năm trước, bà V.T.T. - năm nay 67 tuổi, ở tỉnh Long An - là một trong những bệnh nhân suy thận mạn tính đầu tiên được Bệnh viện Chợ Rẫy (TPHCM) ghép thận. Ca ghép thành công giúp bà thoát chiếc máy chạy thận nhân tạo, khỏe mạnh về bên gia đình. |
Một tối tháng 8/2024, quả tim do một người đàn ông 32 tuổi ở TP Hà Nội hiến đã được chuyển bằng đường hàng không đến Bệnh viện Đại học y dược TPHCM để ghép cho anh L.A.H. - 37 tuổi, mắc bệnh giãn cơ tim. Sau 5 giờ, quả tim bắt đầu đập trong lồng ngực của anh H., mang lại niềm vui sướng cho cả gia đình.
Anh trai bệnh nhân nghẹn ngào: “Từ khi em trai mang “án tử”, gia đình luôn thấp thỏm, không có được ngày vui. Khi em tôi được ghép tim thành công, tụi tui quá mừng vì em có cơ hội sống khỏe mạnh, đồng thời thương quý và biết ơn vô hạn gia đình của người hiến tạng. Chúng tôi sẽ không bao giờ quên ơn những người giúp đỡ để em tôi có được cơ hội sống lần thứ hai”.
19 năm trước, cô bé L.N.X.Q. 4 tháng tuổi yếu ớt, vàng vọt được người nhà đưa đến Bệnh viện Nhi Đồng 2 (TPHCM) trong nước mắt. Căn bệnh teo đường mật bẩm sinh dẫn đến xơ gan khiến Q. phải liên tục lên bàn mổ, sống ở bệnh viện nhiều hơn ở nhà.
Mẹ của Q. đã tặng 1 phần gan của mình để ghép cho con. Q. là bệnh nhi đầu tiên ở Việt Nam được ghép gan. Cha Q. xúc động kể: “Khi bác sĩ thông báo ca ghép thành công, tôi mừng quá, khóc hu hu. Tôi cũng chỉ mong con được sống nhưng kỳ diệu là con không chỉ sống mà còn khỏe mạnh, năng động, hiện đang học đại học”.
Cần khuyến khích, mở rộng đối tượng hiến tạng
 |
| 2 mẹ con bệnh nhi trước một ca ghép gan ở Bệnh viện Nhi Đồng 2 - Ảnh do bệnh viện cung cấp |
Tiến sĩ, bác sĩ Dư Thị Ngọc Thu (đơn vị điều phối ghép các bộ phận cơ thể của Bệnh viện Chợ Rẫy) cho biết, với bệnh nhân suy mô, tạng, phương pháp điều trị tốt nhất là ghép mô, ghép tạng. Muốn vậy, cần có nguồn mô, tạng được hiến. Sau hơn 30 năm, các bệnh viện ở Việt Nam đã thực hiện hơn 9.000 ca ghép tạng thành công, trong đó có gần 8.500 ca ghép thận và riêng Bệnh viện Chợ Rẫy đã ghép thận thành công 1.200 ca.
Theo bà, khi được ghép tạng thành công, người bệnh được trở lại đời sống, học tập, lao động, nhờ đó giải phóng người nuôi bệnh để cùng nhau đi làm. Chi phí cho ca ghép tạng chỉ bằng 1/3 đến 1/5 so với chi phí y tế dành cho người bệnh chưa được ghép tạng. Đặc biệt, trẻ em được ghép tạng vẫn phát triển thể chất và trí tuệ như người bình thường.
Ở Việt Nam, 94% nguồn tạng hiến là từ người cho còn sống, chỉ có 6% từ người chết não. Ở các nước phát triển, 40 - 90% tạng hiến là từ người chết não. Nguồn: Bộ Y tế |
Cũng theo bác sĩ Ngọc Thu, đến nay, nguồn tạng dùng để ghép chỉ được lấy từ người. Người hiến tạng có thể còn sống hoặc đã chết (chết não hoặc ngừng tuần hoàn). 1 người hiến tạng còn sống chỉ có thể hiến được 1 quả thận hay một phần gan nên chỉ cứu được 1 người; hơn nữa, không phải bệnh nhân nào cũng có người thân để nhờ hiến tạng.
Nhưng 1 người chết não hay ngừng tuần hoàn hiến tạng có thể cứu từ 8 đến hơn 10 người, bởi có thể cùng một lúc hiến tặng 2 quả thận, 2 phần gan (để ghép cho 1 người lớn và 1 trẻ em), tụy tạng, ruột, tim, phổi, giác mạc… Bà nói: “Do vậy, ở các nước tiến bộ, chính phủ đã đầu tư phát triển chương trình ghép tạng từ người hiến chết não, ngưng tim”.
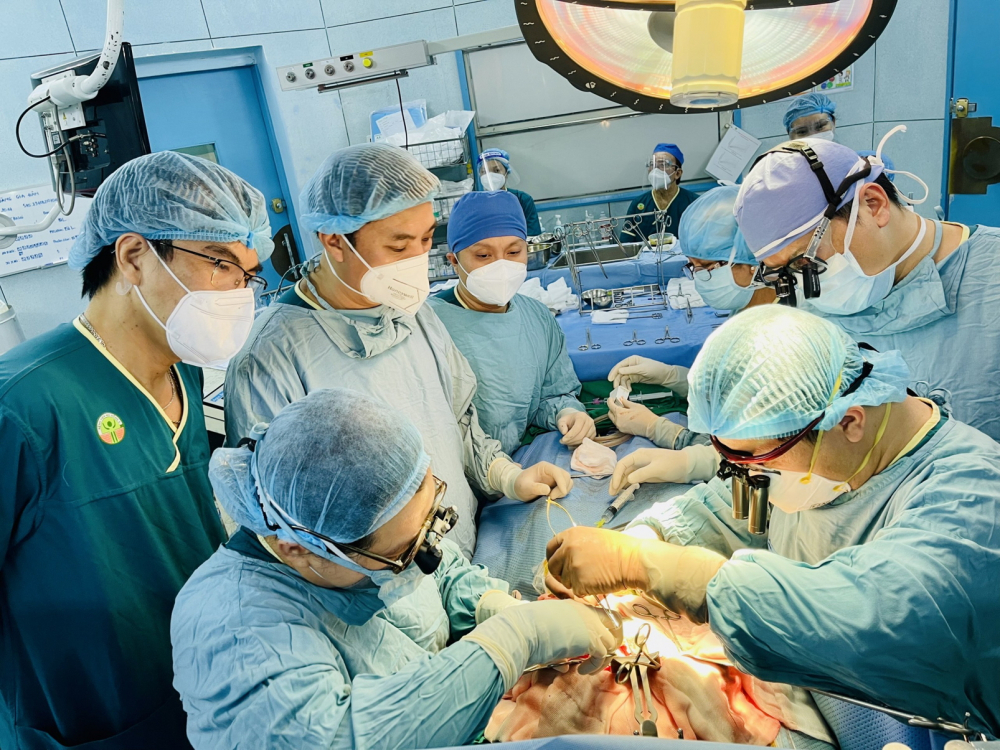 |
| Ê kíp bác sĩ Bệnh viện Nhi Đồng 2 ghép gan cho một bệnh nhi - Ảnh do bệnh viện cung cấp |
Tiến sĩ, bác sĩ Phạm Ngọc Thạch - Phó giám đốc Bệnh viện Nhi Đồng 2 (TPHCM) - cho biết, mỗi năm, 3 bệnh viện chuyên khoa nhi ở TPHCM thực hiện khoảng 150 ca phẫu thuật chữa teo đường mật, trong đó có 35 ca cần ghép gan, nếu không ghép thì bệnh nhân sẽ tử vong.
Tính đến nay, Bệnh viện Nhi Đồng 2 đã thực hiện 31 ca ghép thận, 41 ca ghép gan; hầu hết ca ghép gan đều có kết quả tốt, tỉ lệ sống sau 5 năm của trẻ là hơn 90%. Chỉ riêng ở bệnh viện này, đang có khoảng 200 bệnh nhi chờ được ghép gan.
Theo bác sĩ Phạm Ngọc Thạch, thách thức lớn nhất với bệnh nhi cần ghép gan là thiếu nguồn gan để ghép; chi phí cho ca ghép gan cũng khá cao: 600-700 triệu đồng, trong đó, bảo hiểm y tế chi trả hơn 1/3, người nhà bệnh nhân vẫn phải chi trả 300-400 triệu đồng. Bệnh nhi cần ghép các loại tạng khác cũng gặp rào cản tương tự.
Cụ thể, trong 31 ca ghép thận ở Bệnh viện Nhi Đồng 2, chỉ có 2 ca hiến thận từ người chết não. Điều này đi ngược lại xu hướng thế giới. “Chúng tôi mong muốn sẽ nhận được lượng tạng nhiều hơn từ người cho chết não” - ông nói.
Cũng theo bác sĩ Phạm Ngọc Thạch, nếu tới đây, khi sửa đổi Luật Hiến, lấy, ghép mô, bộ phận cơ thể người và hiến, lấy xác (thường gọi là Luật Hiến tạng), Quốc hội đồng ý cho phép người dưới 18 tuổi hiến tạng, sẽ có thêm nguồn tạng hiến từ trẻ em chết não, giúp các bệnh nhi suy tạng có thêm cơ hội sống.
TPHCM sẽ có trung tâm ghép tạng trẻ em Phó giáo sư, tiến sĩ, bác sĩ Tăng Chí Thượng - Giám đốc Sở Y tế TPHCM - cho biết, đến nay, các y, bác sĩ của Bệnh viện Nhi Đồng 2 đã làm chủ kỹ thuật ghép thận, ghép gan và ghép tế bào gốc. Dự kiến ngày 30/4/2025, tòa nhà điều trị kỹ thuật cao của bệnh viện sẽ được xây dựng xong, sớm đưa trung tâm ghép tạng trẻ em vào hoạt động. Khi đó, việc ghép gan, thận và ghép tế bào gốc sẽ trở thành hoạt động thường quy, số ca ghép sẽ tăng nhiều so với hiện nay. |
Đẩy mạnh việc vận động hiến mô, tạng Theo báo cáo của Trung tâm Điều phối ghép tạng quốc gia (Bộ Y tế), Việt Nam có 29 bệnh viện thực hiện việc ghép tạng, làm chủ được nhiều kỹ thuật khó. Trong đó, có 27 cơ sở ghép thận, 8 cơ sở ghép gan, 5 cơ sở ghép tim, 4 cơ sở ghép phổi. Các y, bác sĩ đã thực hiện hơn 9.000 trường hợp ghép tạng, trong đó có hơn 8.500 ca ghép thận, 500 ca ghép gan. Tuy nhiên, đa số mô, tạng được hiến từ người đang sống. Hiện mạng lưới vận động hiến tặng mô, tạng ở Việt Nam đã được xây dựng ở 68 bệnh viện, trong đó có 24 bệnh viện ở miền Bắc, 29 bệnh viện ở miền Nam, còn lại là ở miền Trung. Thế nhưng, số tạng hiến từ người chết não vẫn quá ít: từ năm 2010-2022, mỗi năm, chỉ có 10-11 ca chết não hiến tạng, riêng năm 2023 có 16 ca. Trong 6 tháng đầu năm 2024, có 10 ca chết não hiến tạng. Cả nước có hơn 170.000 người đăng ký hiến mô, tạng là con số quá ít so với tổng dân số gần 100 triệu người. Nguồn tạng ghép thiếu trầm trọng khiến rất nhiều bệnh nhân suy tạng mạn tính không thể qua khỏi. Do vậy, cần phát triển hơn nữa mạng lưới cũng như đẩy mạnh hoạt động vận động hiến mô, tạng. |
Quản lý chặt chẽ việc hiến và ghép tạng Ở Việt Nam, ngày càng có thêm nhiều trung tâm ghép tạng. Riêng ở phía Nam, TPHCM có 8 trung tâm, đồng bằng sông Cửu Long có 2 trung tâm (Bệnh viện Đa khoa tỉnh Kiên Giang, Bệnh viện Đa khoa Trung ương Cần Thơ). Các bệnh viện ngày càng nhận được nhiều đơn đăng ký hơn từ người tình nguyện hiến mô, tạng khi chẳng may qua đời. Riêng Bệnh viện Chợ Rẫy đã tiếp nhận được trên 54.000 đơn. 
Trước đà phát triển như vũ bão của chuyên ngành ghép tạng, Bộ Y tế đã nhận thấy cần phải bổ sung các quy định về quản lý, về quy trình phối hợp, các quy chế, chế độ chính sách cho chuyên ngành này. Năm 2007, Quốc hội thông qua Luật Hiến, lấy, ghép mô, bộ phận cơ thể người và hiến, lấy xác. Tuy nhiên, trong giai đoạn đầu hình thành và áp dụng luật, ngành y Việt Nam chưa có nhiều kinh nghiệm thực tiễn. Đến nay, qua hơn 16 năm thực hiện, chúng ta đã thấy được những khoảng hở của luật. Vì vậy, cần phải có những quy định để quản lý, kiểm soát chặt chẽ các hoạt động này. Hiện nay, Bộ Y tế và các chuyên gia đang bổ sung, chỉnh sửa luật theo hướng hình thành các cơ chế điều hành chuẩn mực, có quy định rõ ràng trong hoạt động của hệ thống hiến, ghép và điều phối mô, tạng hiến. Trong đó, phải có danh sách chờ với những thang điểm ưu tiên; có phần mềm chuyên nghiệp để tuyển chọn và điều phối mô, tạng hiến, ghép minh bạch, công bằng, hạn chế sự can thiệp chủ quan của con người. Bệnh viện Chợ Rẫy, Bệnh viện Thống Nhất và Bệnh viện Nhi Đồng 2 đang thử nghiệm các nội dung trong đề tài nghiên cứu “Đề án thực hiện mạng lưới điều phối liên viện về hiến và ghép thận nhân đạo giữa Bệnh viện Chợ Rẫy, Bệnh viện Thống Nhất và Bệnh viện Nhi Đồng 2”; xây dựng phần mềm tiếp nhận, quản lý, tuyển chọn người bệnh trên danh sách chờ nhận thận hiến từ người hiến chết, tăng tính minh bạch và công bằng trong ghép mô, tạng, ban hành 17 quy trình thực hành lâm sàng và các hướng dẫn của hoạt động điều phối quản lý hiến, ghép tạng. Nếu xây dựng thành công hệ thống điều phối trong hiến, ghép mô và tạng, xây dựng và phát triển được chương trình ghép mô, ghép bộ phận cơ thể người từ người hiến chết não hay chết tuần hoàn, chúng ta sẽ có được niềm tin của cộng đồng. Khi đó, mọi người sẽ sẵn sàng chia sẻ các mô và bộ phận cơ thể mà họ không cần dùng nữa để cứu người bệnh. Khi có đầy đủ nguồn tạng hiến, người bệnh sẽ an tâm điều trị, không phải bôn ba tìm mua nguồn tạng bất hợp pháp để ghép. Đây chính là một “vũ khí tự nhiên” chống lại nạn mua bán, ghép tạng trái phép, mang lại lợi ích rất lớn cho người bệnh và cộng đồng. Song song với việc vận động hiến mô, bộ phận cơ thể người khi chết, cần phải làm cho tất cả người bệnh bị suy chức năng tạng giai đoạn cuối có chỉ định ghép dễ dàng tìm kiếm hệ thống và biết rõ cách thức đăng ký vào danh sách chờ ghép, cũng như cần phát triển hệ thống tiếp nhận, quản lý, tuyển chọn người bệnh chờ được ghép một cách chuyên nghiệp. Bên cạnh đó, cần phát triển cơ sở hạ tầng, nhân sự, kiến thức, đào tạo một cách nhất quán trên cả nước, tận dụng trí tuệ tập thể (mô hình làm việc nhóm), ứng dụng công nghệ thông tin để tiếp nhận, quản lý, tuyển chọn và điều phối mô, tạng hiến một cách minh bạch, công bằng. Đây là những kế hoạch xây dựng, phát triển hệ thống điều phối trong hiến và ghép mô, bộ phận cơ thể người mà các chuyên gia ở Việt Nam đã và đang hướng đến. Tiến sĩ, bác sĩ Dư Thị Ngọc Thu (đơn vị điều phối ghép các bộ phận cơ thể người, Bệnh viện Chợ Rẫy) An Khuê (ghi) |
Phạm An

















