PNO - Trước đây, hầu hết thai phụ mắc hội chứng truyền máu song thai phải ra nước ngoài điều trị, vừa tốn kém vừa khó giữ được thai nhi. Hiện tại, Bệnh viện Từ Dũ (TP.HCM) đã có thể can thiệp kịp thời, giúp người mẹ giữ lại được hai con của mình.
| Chia sẻ bài viết: |

Để cứu sống bé T, bác sĩ vừa phải thực hiện X-quang, vừa phẫu thuật khẩn, cắt bỏ đoạn ruột dài 15cm nhằm xử lý 20 nam châm bé đã nuốt phải.
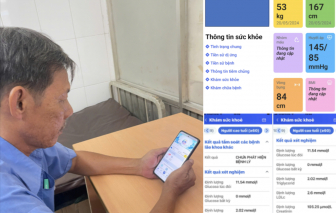
Tính đến hiện tại, gần 400.000 hồ sơ sức khỏe điện tử của người cao tuổi trên địa bàn được tích hợp trên nền tảng ứng dụng Công dân số TPHCM.
Thời tiết oi bức khiến vật nuôi trở nên kích động, khó kiểm soát hơn bình thường. Không ít trường hợp người dân bị chó, mèo đột ngột lao đến cào, cắn.

Dậy thì sớm là tình trạng trẻ xuất hiện các dấu hiệu của dậy thì trước 8 tuổi ở bé gái và trước 9 tuổi ở bé trai.
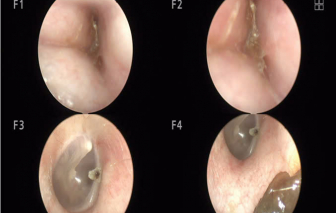
Sau một thời gian bị ù tai trái, có dịch đục chảy ra từ ống tai, chị T. bị giảm thính lực nhiều, phải vào bệnh viện thăm khám.

Chiều 23/4, Agribank Chi nhánh Nam Sài Gòn bàn giao tài trợ 5 màn hình kích thước lớn trị giá hơn 1,1 tỉ đồng cho Bệnh viện Chợ Rẫy.

Đối tượng trong đợt tổng kiểm tra là các cơ sở sản xuất, kinh doanh sữa chế biến, sản phẩm dinh dưỡng…

Một người mẹ chia sẻ trên mạng giấy tờ có con dấu giả của bệnh viện để kêu gọi sự hỗ trợ của cộng đồng.

Hệ thống Cleveland Clinic - “biểu tượng y tế toàn cầu” - sẽ có mặt tại khu đô thị quy mô 2.870ha ở Cần Giờ.
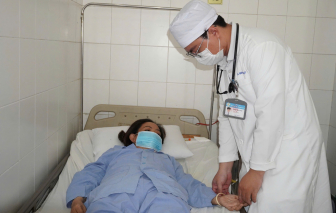
Chiều 23/4, Bệnh viện đa khoa Trung ương Cần Thơ cho biết, vừa cứu sống bệnh nhân uống quá liều thuốc hạ huyết áp.

Bộ Y tế nhấn mạnh chuyển hồ sơ tới cơ quan điều tra với các vụ việc kinh doanh, sản xuất có dấu hiệu tội phạm.

Sau thông tin phát hiện hàng trăm nhãn hiệu sữa giả đang lưu hành, nhiều mẹ có con nhỏ đã trở nên thận trọng hơn trong việc lựa chọn sữa cho con.

Sở Y tế TPHCM đã đề nghị Trường đại học Y Dược TPHCM hỗ trợ xác minh bằng tốt nghiệp cao đẳng điều dưỡng nghi làm giả.

Nhiều chuyên gia y tế đã chỉ ra, thực phẩm chức năng đang làm tăng chi phí, tạo gánh nặng cho bệnh nhân trong khi hiệu quả mơ hồ, không rõ ràng.

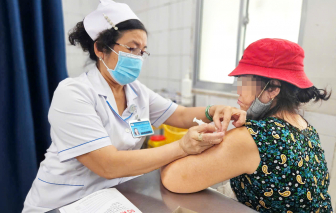
Ngày 22/4/2025, FPT Long Châu đã trao tặng 500.000 liều vắc xin sởi cho Bộ Y tế nhằm đẩy nhanh tốc độ bao phủ vắc xin sởi trên toàn quốc.
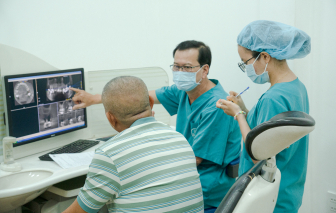
Cấy ghép implant đang trở thành xu hướng trong việc phục hình răng mất, đặc biệt với người trung niên - nhóm tuổi coi trọng sức khỏe và thẩm mỹ.
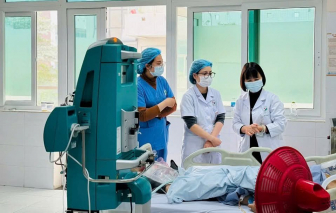
Nhiễm loại vi khuẩn thường gặp gây đau họng song nữ sinh 22 tuổi gặp biến chứng nguy kịch.

Cục Quản lý dược đề nghị tuyên truyền để người dân không mua thuốc theo thông tin không chính xác trên mạng xã hội.