PNO - Mặc dù các bệnh viện tại TPHCM rất cảnh giác với tình trạng bệnh nhân “mượn” thẻ bảo hiểm y tế của người khác để đi khám bệnh. Mặc dù vậy, bệnh viện vẫn không thể kiểm soát được hết tình trạng này nên bệnh viện phải bồi thường chi phí khám chữa bệnh.
| Chia sẻ bài viết: |
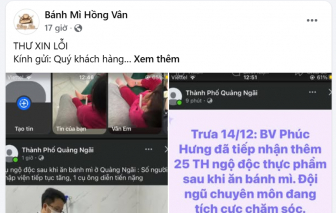
Trong sự cố hàng chục người nhập viện vì ngộ độc thực phẩm ở Quảng Ngãi, hệ thống bánh mì Hồng Vân đã lên tiếng nhận trách nhiệm.

Bộ Y tế đề nghị Sở Y tế Quảng Ngãi tổ chức điều tra, truy xuất nguồn gốc thực phẩm liên quan đến vụ ngộ độc hàng loạt nghi do bánh mì...

Nghiên cứu hợp tác giữa Đại học East Anglia, Đại học Southampton (Anh) và các chuyên gia chỉ ra, có đến 76% dân số thế giới không tiêu thụ đủ lượng omega-3.
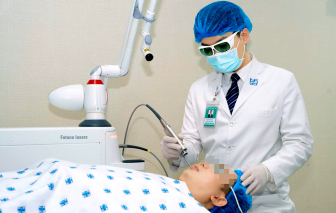
Làm đẹp da mặt tưởng đơn giản nên nhiều người có bệnh nền đã đến các cơ sở thiếu uy tín. Do thiếu kiểm soát bệnh đã dẫn đến tai biến.

Ngành chức năng tỉnh Quảng Ngãi đã vào cuộc và phát hiện hàng loạt vi phạm tại cơ sở bánh mì Hồng Vân, nơi nghi gây ngộ độc cho hơn 50 người.

Quỹ Khởi Sự Từ Tâm vừa phối hợp tổ chức tầm soát tim mạch cho trẻ em và ung thư vú cho phụ nữ tỉnh Đồng Nai (khu vực Bình Phước cũ).
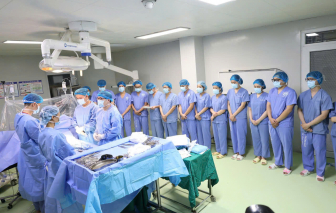
Nam bệnh nhân đột quỵ không may mắn qua khỏi, song gia đình đã thắp lên cơ hội sống cho những mảnh đời khác nhờ nghĩa cử cao đẹp - hiến tạng.

Số ca nhập viện do ngộ độc tiếp tục tăng lên hơn 50 người, tỉnh Quảng Ngãi tạm ngưng hoạt động toàn bộ chuỗi cơ sở bánh mì Hồng Vân.

Sáng 14/12, Sở Y tế Quảng Ngãi chỉ đạo khẩn trương xử lý các trường hợp ngộ độc thực phẩm tại phường Cẩm Thành, phường Nghĩa Lộ.

Tối 13/12, Phó giám đốc Sở Y tế Quảng Ngãi thông tin, trên địa bàn vừa xảy ra tình trạng nhiều người nhập viện nghi do ngộ độc bánh mì.

Gừng không chỉ là gia vị quen thuộc mà từ lâu đã được xem là "vị thuốc bỏ túi" trong tủ bếp của mọi gia đình.
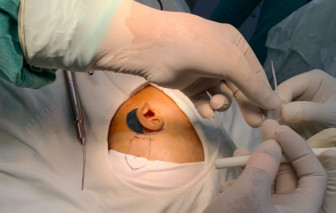
Phẫu thuật cấy ốc tai điện tử được xem là “cánh cửa” giúp bệnh nhân khiếm thính có thể nghe được âm thanh và từng bước phát triển ngôn ngữ.

Các nhà nghiên cứu từ ĐH King's College London (Anh) tiết lộ: một hợp chất tự nhiên trong sô cô la đen có liên quan đến quá trình làm chậm lão hóa.
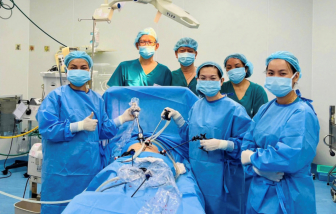
Sau hơn 1 tháng chính thức đi vào hoạt động, Bệnh viện Từ Dũ cơ sở 2 tại Cần Giờ đã từng bước đáp ứng nhu cầu người dân.
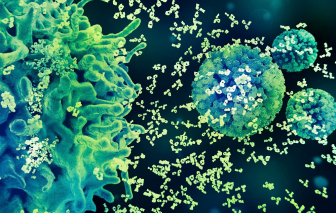
Theo thông tin từ Tổ chức Y tế thế giới (WHO), trung bình, cứ mỗi 2 phút lại có một phụ nữ tử vong vì căn bệnh ung thư cổ tử cung.

Nhân dịp kỷ niệm 20 năm ngày thành lập, Hội Nạn nhân chất độc da cam TPHCM đã đón nhận Huân chương Lao động hạng Ba.

Việt Nam được cảnh báo có nguy cơ xâm nhập dịch bệnh bại liệt rất cao và hiện hữu sau khi Lào đã công bố dịch bệnh bại liệt trên toàn quốc.

Ngày 12/12, Bệnh viện Nhân dân Gia Định đã tổ chức Giáng sinh sớm cho người bệnh, bệnh nhi viết thư cầu chúc cho các cô chú đang điều trị ung thư...