PNO - Khi phát hiện thông tư liên tịch số 37, trong phần ghi chú không có chữ “dù” bệnh viện đã đề nghị gia đình người bệnh phải thanh toán thêm số tiền 28 triệu đồng khi sử dụng thiết bị này.
| Chia sẻ bài viết: |
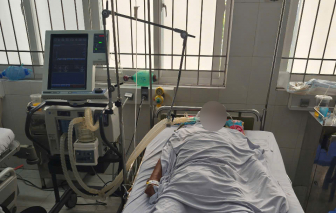
Sau khi ăn cá nóc nấu canh chua và uống rượu, 4 người dân ở Cà Mau phải nhập viện cấp cứu.

Cạnh khu dân cư nhưng nhiều cánh rừng nguyên sinh ở Nghệ An vẫn không bị xâm hại, nhờ được bảo vệ bằng hương ước truyền từ đời này sang đời khác.

Tuyến metro số 2 TPHCM (Bến Thành - Tham Lương) dự kiến sẽ tổ chức lựa chọn nhà thầu thi công trong tháng 10/2025 và khởi công công trình vào tháng 12/2025.

Đội CSGT số 3, Cục CSGT Bộ Công an vừa lập biên bản xử phạt tài xế container có nồng độ cồn gấp hơn 2 lần mức kịch khung.

Liên quan đến vụ việc vây bắt kẻ nghi “ngáo đá” đốt xe, đâm người ở TP Vũng Tàu, 1 cảnh sát cơ động đã hy sinh.

Phòng Cảnh sát hình sự Công an TPHCM đã bắt khẩn cấp 9 đối tượng trong vụ khiêng quan tài dạo phố để quảng cáo.

Một đối tượng có biểu hiện không bình thường đã tấn công lực lượng chức năng khiến 1 chiến sĩ cảnh sát bị thương.

CSGT sẽ không sát hạch cấp GPLX đối với người vi phạm giao thông mà chưa thực hiện xong yêu cầu về giải quyết, xử lý vụ việc.

Ngày 3/3, UBND tỉnh Đồng Tháp tổ chức hội nghị công bố quyết định về việc giao quyền Chủ tịch UBND tỉnh nhiệm kỳ 2021 - 2026.

Công an tỉnh Kiên Giang tổ chức công bố quyết định thành lập Tổ công tác thường trực bảo đảm ANTT trên địa bàn TP Phú Quốc với 97 thành viên.

Mọi hoạt động cấp, đổi giấy phép lái xe (GPLX) được chuyển từ Bộ Giao thông Vận tải sang Bộ Công an vẫn diễn ra bình thường, thủ tục nhanh gọn.

Công an đã mời, làm việc với chủ cửa thời trang, nhóm người khiêng “quan tài” đi bộ trước chợ Bến Thành.

Sau khi tuyến metro số 1 hoàn thành và mặt bằng trước khu vực trước chợ Bến Thành được tái lập, bộ mặt nơi đây trở nên rộng rãi, khang trang.

Ở Việt Nam, phụ nữ đã chứng minh khả năng xuất sắc của mình từ thời Hai Bà Trưng, Bà Triệu cho đến ngày nay.

Chương trình giao lưu “Ngọn lửa biệt động Sài Gòn” do Chi đoàn Báo Phụ nữ TPHCM tổ chức ngày 28/2.

Phụ nữ TPHCM tiếp tục vượt qua những rào cản, khó khăn để khai phá tiềm năng, sẵn sàng cùng phụ nữ cả nước bước vào thời kỳ mới...

Thành ủy TPHCM kết luận thực hiện Kết luận số 127 của Bộ Chính trị, Ban Bí thư về tiếp tục sắp xếp tổ chức bộ máy của hệ thống chính trị.

Sau 1 ngày đêm được khắc phục do tai nạn lật tàu hàng, đường sắt Bắc Nam đã thông tuyến và hoạt động bình thường trở lại.